Lymphödem: Stau im Drainage-System
aktualisiert
Unsere Inhalte werden in einem mehrstufigen Prozess medizinisch-wissenschaftlich geprüft
Kurz erklärt
Ein Lymphödem entsteht, wenn der Lymphabfluss behindert ist. Dabei kann es sich um eine angeborene Fehlbildung handeln oder eine durch Verletzung der Lymphgefäße entstandene Störung. Sobald die ersten Symptome auftreten, sollten diese ärztlich abgeklärt werden. Da es sich um ein fortschreitendes Krankheitsbild handelt, ist kompetentes und konsequentes Handeln seitens der Lymphtherapeuten notwendig. Aber auch Betroffene müssen aktiv mitarbeiten.

Was ist ein primäres Lymphödem, was ein sekundäres Lymphödem?
Ödeme sind Wassereinlagerungen im Gewebe, die als Schwellung sichtbar werden. Es gibt verschiedene Arten von Ödemen. Von einem Lymphödem spricht man nur dann, wenn die Ursache für die Schwellung im Lymphsystem selbst liegt. Es handelt sich also immer um einen gestörten Lymphabfluss.
Die richtige Diagnose ist wichtig, weil sich die Therapie danach richten muss.
Bei manchen Patienten ist die Ursache für die Erkrankung eine angeborene Fehlbildung bzw. Störung des Lymphabflusses. Mediziner sprechen hier von einem primären Lymphödem. Primäre Lymphödeme können schon bei der Geburt sichtbar sein. Meistens treten sie jedoch erst innerhalb der ersten Lebensjahrzehnte auf. Auslöser sind meistens vorübergehende starke Belastungen für das Lymphsystem: Insektenstiche, Entzündungen der Lymphgefäße, Verletzungen oder Verbrennungen.
Viel häufiger entstehen Lymphödeme jedoch sekundär, das heißt: schwere Verletzungen bzw. die Zerstörung der Lymphgefäße sind die Ursache.
Lymphbahnen können z.B. während einer Operation im Unterbauch bzw. in der Leistengegend verletzt werden. In diesen Fällen entstehen sekundäre Beinlymphödeme.
Eine der häufigsten Ursachen für die Entstehung von sekundären Lymphödemen ist die Entfernung oder Bestrahlung der Lymphknoten wegen einer bösartigen Erkrankung. Im Falle von Brustkrebs betrifft das die Lymphknoten im Achselbereich. Ein Armlymphödem kann die Folge sein. Müssen aufgrund einer Krebserkrankung im Unterleib Lymphknoten in der Leistengegend entfernt werden, so kann das die Ursache für die Entstehung eines Beinlymphödems sein.
Wie fängt ein Lymphödem an? Welche Stadien gibt es?
Im Anfangsstadium ist die Diagnose noch sehr schwierig. Trotzdem sollte bereits zu diesem Zeitpunkt eine adäquate Behandlung beginnen.
Das zunächst weiche Ödem neigt dazu, sich zu verfestigen und wird so immer schwerer therapierbar. Es schmerzt in der Regel nicht. Allerdings tritt ein Spannungsgefühl auf, wenn die Volumenzunahme voranschreitet. Achten Sie auf solche Veränderungen! Sollten Sie eine Schwellung feststellen, die Sie sich nicht erklären können, suchen Sie bereits bei den ersten Anzeichen, die Sie bemerken, Ihren Arzt b zw. Ihre Ärztin auf, um die Ursache abzuklären.
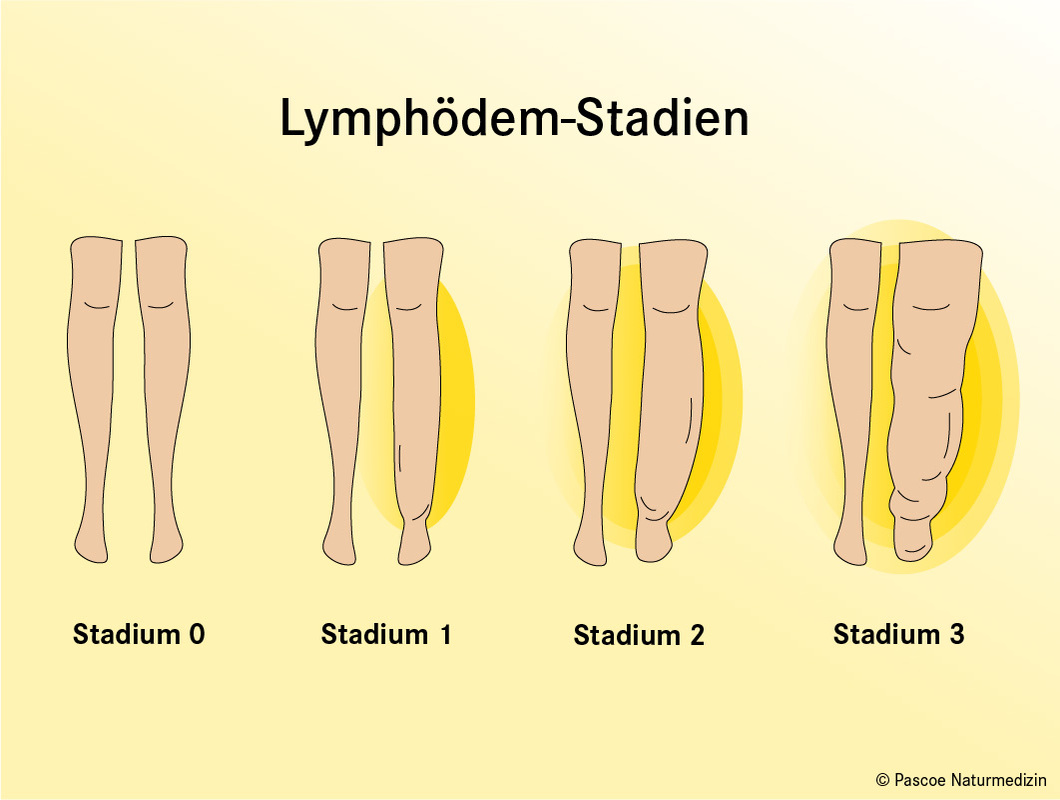
Stadium 0 – latent
Damit ist das Anfangsstadium gemeint, indem die Transportkapazität zwar schon eingeschränkt ist, aber üblicherweise noch kompensiert werden kann. Das bedeutet: Die Schwellung ist nicht oder nur nach besonderer Belastung (Stich, Verletzung) sichtbar.
Stadium 1 – leicht, reversibles Lymphödem
Hier ist die Schwellung bereits sichtbar, Hochlagerung des betroffenen Körperteils bessert jedoch spürbar. Das Gewebe im Ödembereich ist weich und lässt sich eindrücken, wobei eine Vertiefung vorübergehend sichtbar bleibt (dellbar).
Stadium 2 – mäßig, irreversibel
Im Stadium II bringt Hochlagerung der betroffenen Körperregion kaum noch eine sichtbare Verbesserung, das Gewebe verhärtet sich (Fibrose), die Dellbarkeit nimmt ab und die Schwellung nimmt zu. Erste Hautveränderungen können sichtbar werden.
Stadium 3 – hochgradig
Die Schwellung ist sehr stark, das Gewebe narbenartig verhärtet. Hautveränderungen sind häufig: Verdickung, Verfärbung, Fetteinlagerungen, Faltenbildung, warzenartige Geschwüre.
Ein großes Problem in diesem Stadium ist, dass die Haut anfälliger für Verletzungen wird und Wunden immer schwerer heilen, sodass die Gefahr von Infektionen steigt. Bei diesem Stadium spricht man von einer Elephantiasis.

Wie erfolgt die Therapie von Lymphödemen?
Die Therapie ist sehr komplex und umfangreich. Erfolgversprechend ist sie nur dann, wenn alle Beteiligten eng kooperieren. Das heißt: Sowohl Patient(in) als auch behandelnde Ärztin bzw. Arzt, Lymphdrainage-Therapeut(in), Sanitätshaus und Krankenkasse müssen an einem Strang ziehen. Die Behandlung muss kompetent und konsequent durchgeführt werden und bedarf der aktiven Mitarbeit.
Zum Einsatz kommt die so genannte Komplexe Physikalische Entstauungstherapie (KPE). Ziel ist es, die Schwellung zu vermindern und das Voranschreiten in nachfolgende Stadien zu verhindern.
Die KPE ist eine Kombination aus
- Manueller Lymphdrainage
- Kompressionstherapie
- Bewegungstherapie, Hochlagerung
- Hautpflege
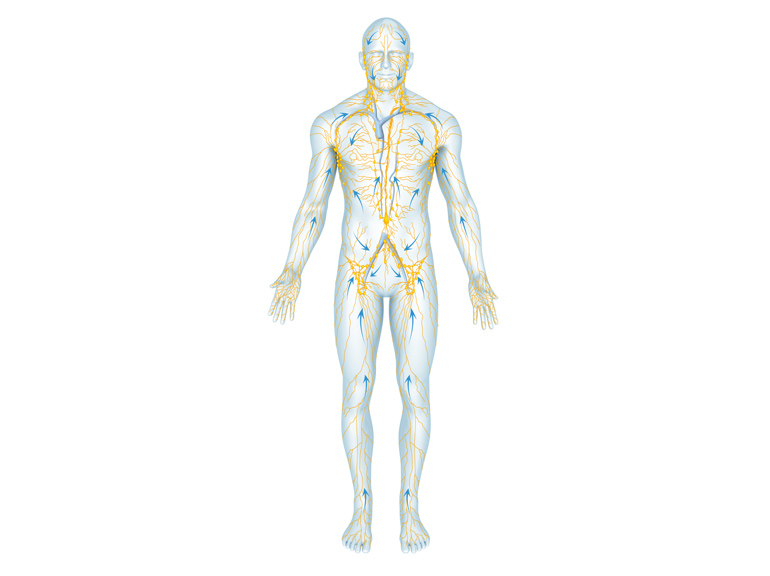
Manuelle Lymphdrainage
Dabei handelt es sich um eine spezifische Grifftechnik, die Lymphdrainage-Therapeuten gezielt anwenden. Die 4 Grundgriffe (Stehender Kreis, Pump-, Schöpf- und Drehgriff) dienen der Verschiebung der Flüssigkeiten im Gewebe und der Anregung der Lymphtransportes. Mit anderen Spezialgriffen kann eine Lockerung des Bindegewebes erreicht und so der drohenden Verfestigung (Fibrotisierung) gegengesteuert werden. Dabei wird in der Abflussrichtung des Lymphgefäßsystems gearbeitet: Zunächst werden die Zentren stimuliert. Das sind die Mündungsstellen der großen Lymphgefäße in das Blutgefäßsystem im Bereich der Schlüsselbeine und die zuständigen Lymphknoten. Dann wird die Lymphe aus dem Ödembereich in Lymphabflussrichtung verschoben. Die langsamen und rhythmischen Bewegungen unterstützen dabei die eigene Pumpbewegung der Lymphgefäße.
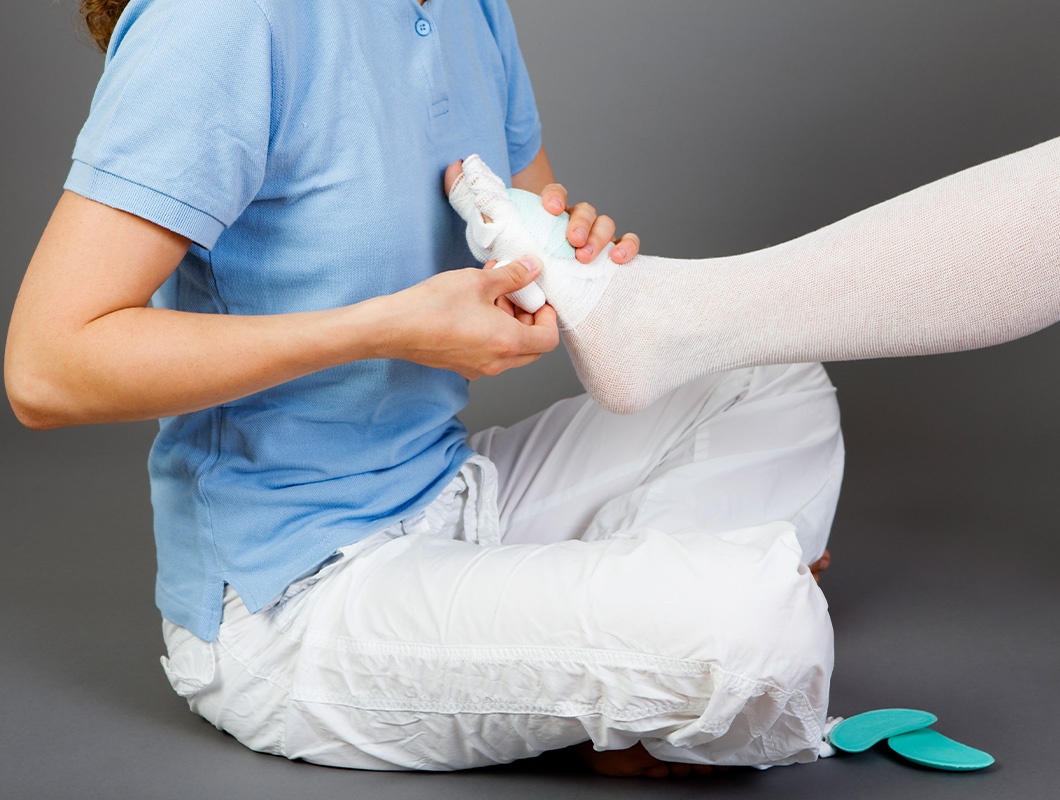
Kompression
Die Druckentwicklung durch Kompression sorgt für eine permanente Verstärkung des Lymphtransportes. Außerdem dient der „Massageeffekt“, der durch Bewegung in der Bandage entsteht, der weiteren Lockerung des verfestigten Bindegewebes.
Üblicherweise wird in der ersten Phase der Entödematisierung nach täglicher Manueller Lymphdrainage (MLD) durch den Lymph-Therapeuten bandagiert. Die Kompressions-Bandagierung dient zunächst dazu, dass Drainage-Ergebnis zu erhalten (konservieren).
Ist diese erste Phase weitestgehend abgeschlossen, wird üblicherweise ein Kompressionsstrumpf angemessen. In der zweiten Phase (Erhaltung und Optimierung) erfolgt die MLD in größeren Abständen und der Patient trägt den Kompressionsstrumpf in der Zeit zwischen den Behandlungsintervallen.
Beachten Sie: Eine optimale Kompression ist sehr wichtig! Sie sollten daher viel Wert auf das richtige Anpassen des Strumpfes legen, alle empfohlenen Maßnahmen befolgen und den Strumpf wirklich tragen – auch wenn das manchmal quälend ist!
Hautpflege
Die Haut im Bereich eines Lymphödems wird stark beansprucht: durch die Dehnung, durch die ständige Behandlung und Kompressionstherapie sowie durch die schlechtere Versorgung mit Nährstoffen aus dem Blut infolge der schwellungsbedingten weiteren Wege.
Andererseits ist die Hautbarriere als Schutz vor Infektionen gerade beim Ödem so wichtig. Kleinste Verletzungen können zu schweren Infektionen führen, ein Erysipel (Wundrose) kann entstehen. Deshalb: Nehmen Sie die Hautpflege sehr ernst!
Bewegungstherapie und Hochlagerung
Bewegung regt die Aktivität der Lymphgefäße an und unterstützt den Effekt der Kompressionstherapie. Zwingen Sie sich daher, die empfohlenen Übungen auch konsequent durchzuführen. Denken Sie daran, die Muskulatur von Arm bzw. Bein unter der Bandage bzw. dem Strumpf viel anzuspannen und bewusst wieder zu entspannen, denn der Druck gegen die Kompression ist sehr wirkungsvoll zur Stimulation des Lymphabflusses.
Durch Hochlagern der betroffenen Extremität wird der Abtransport der Lymphflüssigkeit in Richtung Herz unterstützt. Vermeiden Sie daher langes Sitzen und Stehen, während dem Sie den Arm bzw. das Bein, welches betroffen ist, kaum bewegen.
Selbstmanagement
Unterstützt werden muss diese physikalische Therapie durch ein konsequentes Selbstmanagement. Das bedeutet: Betroffene müssen sich mit ihrer Krankheit auseinandersetzen. Sie sollten lernen und beachten, was gut für sie ist und was ihnen schadet.
Lassen Sie sich auch von Ihrer Ärztin bzw. Ihrem Arzt beraten, ob Lymphmittel wie die Lymphdiaral® Basistropfen unterstützend zum Einsatz kommen können.
Möglicherweise wäre auch der Einsatz der Lymphdiaral® Drainagesalbe eine geeignete Option für Sie. Die Salbe kommt bei Schwellungen und Störungen des Lymphabflusses zum Einsatz. Sie ist daher gut geeignet – analog zur Manuellen Lymphdrainage in der Praxis – selbst auch zu Hause ganz sanft den Lymphabfluss zu stimulieren, indem sie in Lymphabflussrichtung aufgetragen wird.
Ist Entwässerung beim Lymphödem richtig?
Oft werden Lymphödeme als reine Wassereinlagerungen im Gewebe angesehen. Deshalb erscheint es folgerichtig, entwässernde Arzneimittel (sog. Diuretika) einzusetzen. Dieser Ansatz ist jedoch nicht richtig. Im Gegensatz zu vielen anderen Ödemen sind Lymphödeme nämlich keine reinen Wassereinlagerungen. Weil der Lymphabfluss gestört ist, handelt sich vielmehr um eiweißreiche Flüssigkeit, die im Gewebe liegt und abtransportiert werden muss. Das bedeutet: Therapeutisch muss unbedingt der Lymphabfluss über die Lymphgefäße angeregt werden. Wird stattdessen nur das Wasser durch Diuretika (sog. Wassertabletten) über eine verstärkte Harnbildung entfernt, bleiben die Eiweiße im Gewebe liegen und sorgen aus osmotischen Gründen für erneute Wassereinlagerungen. Ein Teufelskreis entsteht, der wiederum zu einer Verschlechterung des Zustandes führen könnte.

Was ist ein Lipödem und was ist ein Lipolymphödem?
Die Silbe Lip kennt man v.a. von dem Wort Lipide. So werden in der Fachsprache Fette bezeichnet. Auch in dem Begriff Lipödem steht Lip für Fett. Es deutet darauf hin, dass es insbesondere das Fettgewebe ist, welches für die Schwellung bei einem Lipödem verantwortlich ist.
Ein Lipödem ist eine chronische Fettverteilungsstörung des Körpers. Sie betrifft nur Frauen und hier meist die Beine, seltener die Arme. Eine Ursache für die Entstehung eines Lipödems sind demzufolge die weiblichen Hormone. Häufige Auslöser für die Entstehung eines Lipödems sind daher hormonelle Umstellungsphasen wie Pubertät und Schwangerschaft. Es kommt zu einer Vermehrung und Vergrößerung der Fettzellen im Unterhaut-Fettgewebe. Die daraus resultierende Schwellung wirkt wie ein Entzündungsreiz. Der Körper will sich gegen diesen Reiz wehren und leitet eine Abwehrreaktion (Entzündung) dagegen ein. Im Zuge dieser Entzündungsreaktion erhöht sich die Durchlässigkeit der kleinen Blutgefäße (Blutkapillaren). Die Folge: Es tritt mehr Flüssigkeit ins Gewebe aus und es schwillt an: Ein eiweißreiches Lipödem ist entstanden.
Sind nun durch die Schwellung im Unterhaut-Fettgewebe zusätzlich die Lymphgefäße in ihrer Transportkapazität beeinträchtigt, spricht man von einem Lipolymphödem bzw. Lip-Lymphödem. Bei den meisten Lipödemen handelt es sich genau genommen um Lip-Lymphödeme, weil das lymphatische System fast immer durch die Schwellung beeinträchtigt wird.
Während ein primäres bzw. ein sekundäres Lymphödem üblicherweise nur oder zumindest verstärkt an nur einem Arm bzw. Bein auftreten, treten Lipödeme symmetrisch auf. Das heißt: Ein Lipödem betrifft meistens beide Beine.
Wenn Sie entsprechende Symptome bei sich beobachten, suchen Sie bald einen erfahrenen Lymphologen auf. Je früher Sie beginnen, dem Fortschreiten der Symptome vorzubeugen - richtige Behandlung, Lebensweise und Ernährung - desto erfolgreicher werden Sie dabei sein.
Lymphödemtherapie: Was können Sie selbst tun?
Die folgenden Hinweise stammen von Fachleuten mit langjähriger Erfahrung auf diesem Gebiet und sollen als Ratschläge betrachtet werden – nicht etwa als Ver- bzw. Gebotsliste. Sie selbst müssen in Zusammenarbeit mit Ihrer Ärztin / Ihrem Arzt und Lymph-TherapeutIn ermitteln, was für Sie und Ihre ganz individuelle Therapie gut und richtig ist.
Ganz wichtig:
- Suchen Sie bei den ersten Anzeichen einen Arzt bzw. eine Ärztin auf!
- Lassen Sie sich beraten, welche Ärzte und speziell geschulte Therapeuten viel Erfahrung haben.
- Lassen Sie sich eingehend über die Behandlung informieren und bringen Sie sich durch Ihre Mitarbeit zu Hause aktiv und gewissenhaft mit ein!
Beachten Sie auch die folgenden Hinweise
Vermeiden Sie Verletzungen!
- Handschuhe, Topflappen usw. benutzen
- sorgfältige Nagelpflege, um Verletzungen des Nagelbettes zu vermeiden
- wenn möglich: keine Injektionen, Blutdruckmessungen, Akupunktur usw. am geschwollenen Arm oder Bein
Vermeiden Sie Einschnürungen!
- Unterwäsche, Strümpfe, Brustprothesen, Gürtel, Schuhwerk sollten locker sitzen
- Uhren und Schmuck nicht am geschwollenen Arm tragen

Pflegen Sie die Haut!
- betroffene bzw. gefährdete Hautpartien mit einer pH-neutralen Creme pflegen
- keine hautreizenden Pflegemittel oder Deos im Ödemgebiet anwenden
- durchblutungsfördernde und Rheuma-Salben nicht bzw. nur nach Absprache verwenden
- auf peinliche Sauberkeit der betroffenen Region achten (vor allem vertiefte Hautfalten beachten)
Vermeiden Sie zu viel Hitze!
- Hitze und ausgedehnte Sonnenbäder meiden
- heißes Wasser im betroffenen Bereich meiden
- Urlaubsziele bewusst wählen
Bewegen Sie sich viel, aber vermeiden Sie Überlastungen!
- zu passenden Sportarten beraten lassen – Schwimmen ist sehr gut!
- krankengymnastische und Atem-Übungen praktizieren
- Hochlagern der betroffenen Gliedmaßen - wann immer es geht
- Schmerzen oder Belastungen am betroffenen Arm bzw. Bein vermeiden, auch keine klassischen Massagen
Achten Sie auf Gewicht und Ernährung!
- Übergewicht bekämpfen
- ausgewogene Ernährung anstreben, Mangel an Nährstoffen vermeiden
- entzündungsfördernde Nahrungsmittel meiden
- Antioxidantien bevorzugen
Tragen Sie Kompressionsmittel konsequent!
- Kompressionstherapie ist das A&O in der Lymphödemtherapie; eine geduldige Eingewöhnungszeit ist für Akzeptanz nötig
- auf perfekte Passform achten
Produkte

Mein Traum war es schon als Schulkind, mal Biologie zu studieren, um später „irgendwas mit Natur“ machen zu können. Dieser Traum wurde Wirklichkeit: Ich studierte Biologie in Greifswald und Ulm und habe danach in der Naturheilkunde mein berufliches Zuhause gefunden. Seit 2001 bin ich Teil des medizinisch-wissenschaftlichen Teams von Pascoe Naturmedizin. Als Fachreferentin bin ich v.a. für die wissenschaftliche Produktinformation verantwortlich, wobei die Themen Homöopathie und Lymphe meine Schwerpunkte sind. Mehr erfahren
Alles Weitere zu unseren Experten finden Sie hier.